Wyniki dla: podwyższone ryzyko
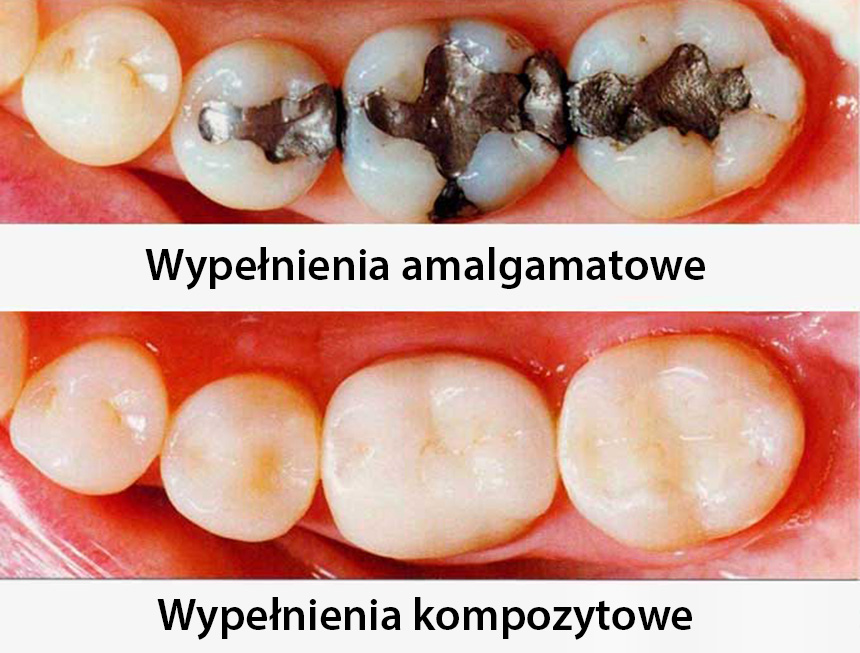
Wokół wypełnień amalgamatowych narosło się wiele mitów. Jedni twierdzą, że są one całkowicie bezpieczne, z kolei drudzy wolą unikać ich jak ognia, obawiając się o swoje zdrowie. Jedno jest jednak pewne – w niektórych przypadkach wypełnienia amalgamatowe nie są zalecane. Dowiedzmy się, o jakie sytuacje chodzi.
Toksyczność wypełnień amalgamatowych
Panuje przekonanie, że rtęć zawarta w wypełnieniach zębowych może być przyczyną pogorszenia stanu zdrowia osób cierpiących na stwardnienie rozsiane, chorobę Alzheimera czy chorobę Parkinsona. Przekonania tego nie podziela jednak FDA – amerykańska Agencja Żywności i Leków. W jej ocenie poziom oparów rtęci, które uwalniane są w momencie zakładania bądź usuwania wypełnienia amalgamatowego, jest znacznie mniejszy od uznawanego za niebezpieczny dla zdrowia. Nie ma zatem konieczności zamiany wypełnień amalgamatowych na inne, chyba że wspomniane wypełnienie nosi ślady rozpadu. Eksperci są jednak zgodni co do tego, że istnieje grupa osób, które istotnie powinny unikać wypełnień amalgamatowych.
Wypełnienia amalgamatowe – dla kogo niebezpieczne?
Do grupy, która narażona jest na szkodliwość wypełnień amalgamatowych należą m.in. kobiety w okresie laktacji oraz kobiety ciężarne. Pacjentki takie mogą liczyć na to, że w ramach NFZ bezpłatnie otrzymają wypełnienia z innych materiałów. Wypełnienia amalgamatowe mogą być także szkodliwe dla dzieci. Z tego powodu od 1 lipca 2018 roku wprowadzono w Polsce zakaz stosowania amalgamatów u dzieci do 16 roku życia. Wypełnień amalgamatowych nie poleca się także osobom cierpiącym na zaburzenie czynności nerek czy też deficyty w obrębie układu neurologicznego. Oczywiście wypełnień tego typu powinny unikać również osoby wykazujące reakcje alergiczne na amalgamat.
Zespół Angelmana to rzadka choroba genetyczna. Znany jest jej wpływ na układ nerwowy czy sprawność intelektualną, ale niedawno naukowcy postanowili zbadać jak wpływa na zdrowie zębów. Poznajmy szczegóły badania nad strukturą zębów osób chorujących na zespół Angelmana.
Zespół Angelmana a szkliwo zębów
Zespół Angelmana uwidacznia się już w samym wyglądzie zębów – są one szeroko rozstawione. Dzieci z zespołem Angelmana mają także cieńsze szkliwo. Jako, że stanowi ono ochronę zęba przed bakteriami próchnicotwórczymi, cienka warstwa szkliwa nie spełnia swojej roli ochronnej wystarczająco dobrze. To jednak nie jedyna przyczyna większego narażenia na próchnicę.
Badania nad uzębieniem dzieci chorych na zespół Angelmana
Wyniki badania dotyczącego struktury zębów osób z zespołem Angelmana ukazały się niedawno w periodyku Special Care in Dentistry. Ich autorami są izraelscy naukowcy. Uczestnikami badania była dwójka dzieci w wieku 12 i 15 lat, które cierpią na wspomnianą chorobę. Dokonano zbadania składu tkanek tworzących ich zęby mleczne oraz zęby stałe i porównano go ze składem występującym u dzieci zdrowych. Więcej
Wybrane choroby i stany często występujące u pacjentów stomatologicznych – pacjenci z grupy podwyższonego ryzyka.
Po przeprowadzeniu wywiadu medycznego lekarz stomatolog powinien znać stan ogólny każdego ze swoich pacjentów. Zwykle z uwagi na fakt, że leczenie u przeważającej większości pacjentów nie wiąże się z jakimś poważniejszym ryzyka, stąd też klinicyści często za nad to ufają swojej wiedzy i umiejętnościom i nie wdrażają specjalnego postępowania dla pacjentów z grupy ryzyka.
Warto pamiętać o fakcie zgłoszenia przez pacjenta jakiejkolwiek choroby ogólnoustrojowej, która mogłaby być przeciwwskazaniem do wykonania zabiegów w jamie ustnej i przy każdej wizycie takiego pacjenta kontrolować jego stan ogólny (pytać o: przyjmowanie nowych leków, zaostrzenie się objawów choroby itp.) Warto też postępować według zasady, iż każdy pacjent jest potencjalnie obciążony i nawet jeśli nie zgłasza on dolegliwości, należy bacznie obserwować jego stan ogólny podczas każdego wykonywanego postępowania stomatologicznego. Najczęstszymi chorobami, z jakimi klinicysta może się spotkać u swoich pacjentów to choroby układu sercowo – naczyniowego. Wraz z rozwojem cywilizacji doszło do zwiększonej zachorowalności na choroby układu krążenia, tak, że wiele z nich nazywanych jest chorobami cywilizacyjnymi. W Polsce są odpowiedzialne za 50% liczby zgonów (według Polskiego Towarzystwa Kardiologicznego).
DUSZNICA BOLESNA
Dusznica bolesna (stabilna) jest postacią choroby niedokrwiennej serca. Jest przykładem schorzenia, w którym zastaje zachwiana równowaga pomiędzy zapotrzebowaniem mięśnia sercowego na tlen, a jego podażą. Zapotrzebowanie to może znacznie wzrastać w takich sytuacjach, jak np. wysiłek fizyczny, sytuacja stresowa (np. wynikająca z przebywania w gabinecie stomatologicznym).
Głównym objawem jest ból pochodzenia sercowego, umiejscowiony najczęściej za mostkiem, spowodowany niedostatecznym zaopatrzeniem mięśnia sercowego w tlen. Ból towarzyszy często pacjentom poddanym czynnikom stresującym. Stąd możliwość wystąpienia takich objawów u pacjentów stomatologicznych. U osób zdrowych w takich sytuacjach naczynia wieńcowe (tętnice doprowadzające krew do mięśnia sercowego) rozszerzają się i zwiększają ilość utlenowanej krwi dopływającej do komórek serca. W przypadku zmienionych naczyń wieńcowych, np. w miażdżycy, reakcja taka jest niewystarczająca. W niedotlenionym sercu powstają substancje, które drażnią znajdujące się tam zakończenia nerwowe powodując dolegliwości bólowe.
Najczęstsze objawy, mogące zostać dostrzeżone przez stomatologa:
• Ból o charakterze ucisku, ściskania lub pieczenia umiejscowiony zwykle za mostkiem
• Ból może promieniować do lewej ręki, barku, żuchwy, szyi, gardła lub do pleców
• Charakter bólu może być zmienny, nierzadko może dawać uczucie pociągania, drętwienia ręki i palców lub przypominać dolegliwości żołądkowe (jak podczas niestrawności)
• Nagła duszność
• Niepokój
Ze względu na liczbę wizyt niezbędną do leczenia endodontycznego wyróżnia się leczenie jedno-, dwu- i wieloseansowe (czyli na jednej, dwóch czy wielu wizytach). W przypadku metody jednoseansowej wszystkie zabiegi leczenia kanałowego (jak usuwanie zawartości kanałów, opracowanie i wypełnienie kanałów) wykonywane są podczas jednej wizyty. W metodzie leczenia dwuseansowego w trakcie pierwszej wizyty wykonuje się opracowanie kanałów, wprowadza do nich środek o działaniu bakteriobójczym (i zakłada wypełnienie czasowe); wypełnienie kanału przeprowadza się podczas drugiej wizyty (najczęściej po 1–2 tygodniach). W leczeniu wieloseansowym po opracowaniu kanałów kilkakrotnie aplikuje się leki o działaniu odkażającym i pobudzającym procesy regeneracyjne (zwykle terapia trwa kilka miesięcy).
Leczenie jedno-, dwu- i wieloseansowe w endodoncji
Zwolennicy metody jednoseansowej stoją na stanowisku, że mechaniczno-chemiczne opracowanie kanału i szczelne wypełnienie to warunki wystarczające i decydujące o powodzeniu leczenia pulpopatii z miazgą żywą i martwą oraz ze zmianami zapalnymi w tkankach okw. Opracowanie kanału i staranne płukanie roztworem dezynfekującym radykalnie zmniejsza liczbę drobnoustrojów w kanałach głównych i bocznych. Wypełnienie szczelnie przylegające do ścian zębiny kanałowej uniemożliwia rozwój bakterii pozostających w kanale i unieszkodliwia bakterie w kanalikach zębinowych. Mogą pozostawać drobnoustroje w ogniskach zapalnych w tkankach okw. (jednak zmiany zapalne mogą być ich pozbawione). Więcej
Obecnie przyjmuje się, że w zasadzie nie ma chorób ogólnych, które stanowią przeciwwskazanie do pierwotnego leczenia kanałowego. Jednak u pacjentów z tzw. grupy podwyższonego ryzyka sposób postępowania powinien być ustalony z lekarzem prowadzącym (internistą, reumatologiem, kardiologiem). Wskazania i przeciwwskazania do leczenia endodontycznego zależą od stanu ogólnego pacjenta oraz warunków miejscowych (od stanu zęba wymagającego leczenia i celowości jego pozostawienia w łuku). Często nawet nieskomplikowany zabieg może istotnie podnieść jakość życia, poprawić funkcję żucia i samopoczucie.
Do grupy chorób podwyższonego ryzyka (które mogą zaostrzyć się pod wpływem leczenia endodontycznego) zalicza się m.in. choroby sercowo-naczyniowe, choroby układu moczowego, stany immunosupresji, choroby zapalne stawów i in.
Leczenie endodontyczne pacjentów z chorobami ogólnymi
W ostatnich dekadach wskazania i przeciwwskazania do leczenia endodontycznego ulegały zmianom. Wiele stanów i przypadków, traktowanych wcześniej jako przeciwwskazania, przeniesiono na listę wskazań. Z perspektywy ogólnej zwiększyła się liczba wskazań do leczenia zachowawczego, a zmniejszyła – do leczenia chirurgicznego i ekstrakcji.
Nie uzyskano wystarczających dowodów, które mogłyby potwierdzić, że obecność choroby ogólnoustrojowej wpływa decydująco na procesy gojenia zmian okołowierzchołkowych. Generalnie nie ma przeciwwskazań do pierwotnego leczenia kanałowego. Leczenie zębów z chorobami miazgi i zapaleniami tkanek okołowierzchołkowych zaleca podejmować nawet u pacjentów z obniżoną odpornością. Istnieją jednak schorzenia z tzw. grupy wysokiego i podwyższonego ryzyka, które wymagają dodatkowych działań przed leczeniem endodontycznym, po nim lub w jego trakcie. Więcej
Dorośli zmagający się z paradontozą mogą być dwukrotnie bardziej narażeni na wystąpienie wysokiego ciśnienia krwi w porównaniu z osobami, które mają zdrowe dziąsła. Badacze z University College w Londynie odkryli też, że nawet jeśli ktoś jest ogólnie zdrowy, a ma zapalenie przyzębia, wówczas także i taka osoba narażona jest na pojawienie się wysokiego ciśnienia krwi.
Problem polega na tym, że początkowe stany podwyższonego ciśnienia krwi zazwyczaj są bezobjawowe, jednak mimo to stanowią zagrożenie dla prawidłowej pracy serca i układu krążenia. Stąd wiele osób, które mają zapalenie przyzębia, ale ciśnienie krwi (na razie) w normie, nie zdaje sobie sprawy, że są narażone na zwiększone ryzyko powikłań sercowo-naczyniowych, które są bardzo częstymi negatywnymi konsekwencjami permanentnie podwyższonego ciśnienia krwi.
Profilaktyka i leczenie paradontozy to ochrona przed udarem i zawałem serca
Badacze uważają, że do rozwoju nadciśnienia, a także innych chorób ogólnoustrojowych, przyczyniają się reakcje zapalne, które powstają w wyniku uszkodzenia dziąseł i przyzębia spowodowanych przez patogenne bakterie. Istnieją dowody potwierdzające związek między chorobą przyzębia a podwyższonym ciśnieniem krwi, przy czym stany zapalne dziąseł/przyzębia mogą pojawić się na długo przed wystąpieniem u pacjenta nadciśnienia. Wskutek tego profilaktyka i leczenie chorób przyzębia są bardzo opłacalne. Zabezpieczają bowiem przed kosztownym leczeniem osób z chorobami sercowo-naczyniowymi i nadciśnieniem. Więcej
Wątroba leży daleko od jamy ustnej, ale badania potwierdzają, że zapalenie przyzębia może być niezależnym i ważnym czynnikiem ryzyka chorób tego narządu, w tym zwłóknienia wątroby. Na zdjęciu głównym widoczna kolejno wątroba zdrowa, stłuszczona, zwłókniona, z rakiem.
Od kilku lat pojawia się coraz więcej doniesień, że zapalenie przyzębia związane jest z chorobami wątroby – w tym ze wspomnianym zwłóknieniem wątroby. Jest to ważna informacja, ponieważ ze statystyk wynika, że rośnie obciążenie systemu zdrowia spowodowane przewlekłą chorobą wątroby. A ponieważ zapalenie przyzębia jest zaraz po próchnicy najczęstszą chorobą jamy ustnej, wpływ tego schorzenia na pogorszenie stanu zdrowia wątroby i wzrost częstości występowania zwłóknienia tego narządu może dotyczyć sporej części populacji.
Ciężkie zapalenia przyzębia podnoszą ryzyko zwłóknienia wątroby
Ciężkie zapalenie przyzębia znacząco zwiększają ryzyko wystąpienia zwłóknienia wątroby. Potwierdzili to badacze z Rumunii. Po przeanalizowaniu wyników zdrowotnych u ponad 10,5 tysiąca osób odkryli, że podwyższone parametry wskazujące na zwłóknienie wątroby wykazano u 6% osób z ciężkim zapaleniem przyzębia, 4% osób z łagodnym lub umiarkowanym zapaleniem przyzębia i zaledwie u 1% bez zapalenia przyzębia. Więcej
Przewlekłe zapalenie dziąseł i choroba Alzheimera – dwie z pozoru niezależne od siebie schorzenia okazują się być ściśle powiązane. Do takich wniosków doprowadziły badania przeprowadzone przez naukowców z Chung Shan Medical University w Tajwanie. Ich wyniki opublikowane zostały na łamach czasopisma „Alzheimer’s Research and Therapy”.
Powiązanie między paradontozą a chorobą Alzheimera
Powiązanie pomiędzy wspomnianymi chorobami zostało stwierdzone na podstawie analizy danych z systemu ubezpieczeń zdrowotnych w Tajwanie. Wyłoniono grupę badawczą, składającą się z 9291 pacjentów powyżej 50. roku życia, u których w latach 1997-2004 zdiagnozowano paradontozę. Z kolei grupę kontrolną stanowiły osoby bez przewlekłej choroby dziąseł, odpowiednio dobrane pod względem wieku, płci i innych schorzeń.
Analiza wykazała, że pacjenci z grupy badawczej częściej dotknięci byli problemem podwyższonego cholesterolu oraz udarami mózgu. Ponadto stwierdzono, że pacjenci chorujący na paradontozę od 10 lat lub dłużej byli o 70% bardziej narażeni na to, że wystąpi u nich choroba Alzheimera. Ryzyko to oszacowano po wzięciu pod uwagę innych schorzeń sprzyjających zachorowalności na chorobę Alzheimera, takich jak cukrzyca i choroby serca. Więcej
Przychodzi pacjent do stomatologa i ogłasza, że przybył z Afryki lub miał kontakt z osobami, które niedawno przebywały na terenie objętym epidemią eboli. Brać nogi za pas i uciekać jak najdalej w trosce o swoje życie, czy – pozostając wiernym misji medyka – przyjąć pacjenta i leczyć?
Ryzyko zawleczenia eboli do Polski jest znikome, ale jednak istnieje. Z uwagi na właściwości zakaźne wirusa oraz gwałtowny i ciężki przebieg choroby znajomość zasad postępowania oraz możliwości zapobiegania przeniesienia zakażenia stoją u podstaw bezpieczeństwa zdrowotnego personelu gabinetu i pozostałych pacjentów, a w konsekwencji stanowią fundament zapobiegania rozwojowi epidemii.
Co zatem warto wiedzieć na temat wizyty pacjenta z ebolą w gabinecie stomatologicznym?
Z powodu wysokiej zakaźności wirusa i wzrastającej w miarę rozwoju choroby możliwości przeniesienia patogenu na innych oraz – na chwilę obecną – brak jakichkolwiek skutecznych środków i metod leczenia przyczynowego, priorytetami stają się prewencja i izolacja. U osób zakażonych stosuje się leczenie objawowe, które – w przypadkach hospitalizowanych – obniża śmiertelność.
Prewencja zakażeń wirusem ebola odgrywa istotną rolę z kilku powodów:
- choroba ma bardzo ciężki przebieg i powoduje wysoką śmiertelność
- okres jej inkubacji wynosi od 2 do 21 dni, co powoduje, że w ciągu trzech tygodni istnieje potencjalne niebezpieczeństwo nieświadomego narażenia na zakażenie wirusem wielu osób z otoczenia nosiciela i ryzyko dalszego rozprzestrzeniania się choroby
- objawy początkowe zakażenia są nieswoiste i mogą przypominać przeziębienie lub początek grypy – dlatego zanim odkryje się prawdziwą przyczynę choroby, na ekspozycję i zainfekowanie wirusem ebola mogą być narażone dziesiątki osób.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń